DİYABETİN SİNDİRİM SİSTEMİ ÜZERİNDEKİ ETKİLERİ
Stj. Dr. Nurbanu Hindioğlu, Stj. Dr. Yusuf Berk Akbaş, Prof. Dr. Ahmet Dobrucalı
2013 yılı verilerine göre dünyada yaklaşık 380 milyon diyabet hastası bulunmakta olup obezite ve hareketsiz yaşam biçimi nedeniyle bu sayı giderek artmaktadır. Diyabette sindirim sistemine (Gastrointestinal sistem) ait bulgular kötü kan şekeri kontrolü (glisemik kontrol) ve diyabetin kronik dejeneratif etkilerine bağlı olarak gelişir ve genellikle hastalığın ileri evrelerinde ortaya çıkar. [Diyabetin kronik dejeneratif etkileri; diyabetik nöropati (diyabette vücutta özellikle otonom sinirlerde oluşan dejenerasyon) ve vaskülopati (diayabetin neden olduğu tıkayıcı damar hastalığı)]. Mide ve bağırsaklara ait belirtiler genellikle bu organlardaki nöropatinin neden olduğu motor fonksiyon bozukluğu (dismotilite) sonucunda oluşur. Diyabetin, diyabetik ketoasidoz ve non-ketotik hiperosmolar koma gibi ani gelişen komplikasyonlarında mide bulantısı, karın ağrısı, ve kusma gibi geçici şikayetler görülebilirken uzun süreli hastalıkta kalıcı bulgular gelişir. Diyabette sindirim sisteminin tüm kısımlarında değişikliler oluşabilir ve değişik klinik belirtilerin ortaya çıkmasına yol açabilir. Diyabetin başlıca gastrointestinal komplikasyonları gastroparezi (mide felci), intestinal enteropati (ishal, kabızlık ve dışkı kaçırma -fekal inkontinans) ve karaciğer yağlanmasıdır.
Ağızla ilgili sorunlar (Oral problemler)
Kötü glisemik kontrol diyabetiklerde diş ve diş eti problemlerine yol açabilir. Diş çürümeleri, diş sallanmaları ve çürük tedavisi veya proteze hazırlama sırasında ortaya çıkabilecek enfeksiyon vb. komplikasyonlar diyabetiklerde daha sık görülür. Kötü glisemik kontrol nedeniyle tükürükteki şeker miktarının artışı ağız içinde değişik bakterilerin çoğalmasına neden olarak, özellikle ağız hijyenine dikkat etmeyen hastalarda diş eti iltihaplarına ve ağız kokusuna yol açar. Tükürük şekerinin artması ağız florasındaki dengeyi bozarak ağız içinde mantar enfeksiyonunun gelişmesine neden olabilir, (Candida enfeksiyonu). Diabetin kendisi veya birlikte bulunabileceği Sjögren sendromu gibi hastalıklar nedeniyle tükürük salgısının azalması çiğneme, öğütme ve yutma güçlüğüne neden olabilir. Diyabetik hastalarda görülebilecek ve yaşam kalitesini belirgin ölçüde bozabilecek bir diğer durum da ‘acı ağız’ dır, (bkz. Acı ağız sendromu).
Yutma Güçlüğü (disfaji) ve yemek borusu ile ilgili diğer problemler
Diyabetin neden olduğu otonom nöropati, myopati veya geçirilmiş merkez sinir sistemi hastalıklarına (inme vb.) bağlı olarak gelişebilecek faringoözofagial disfonksiyon yutma güçlüğüne yol açabilir. Bu tür yutma güçlüğünde ağızda çiğnenen gıdaların yutkunma işlemi sonrasında yemek borusuna geçişinde güçlük vardır. Sıvı maddelerin yutulması sırasında yutulan gıdanın nefes borusuna kaçarak öksürük ve nadir de olsa boğulma oluşturabilir.
Diyabetik nöropati yemek borusunu (özofagus) ve yemek borusu ile mide bileşkesini (alt özofagus sfinkteri) uyarmakta olan sinirleri etkileyerek yemek borusunun kasılmalarında düzensizlik (dismotilite) ve zayıflama oluşturabilir (Tembel yemek borusu, lazy esophagus). Bu hastalarda özellikle katı gıdaların yutulmasında güçlük ortaya çıkar. Alt özofagus sfinkteri basıncının düşmesi sonucunda mide içeriğinin yemek borusuna kaçışı kolaylaşarak gastroözofagial reflü oluşur (bkz. Reflü). Diyabetik nöropatili hastaların %40 ında reflü yakınmaları bulunur. Hem yemek borusunun hareketlerindeki kısıtlılık hem de alt özofagus sfinkter basıncındaki düşüklük diyabetiklerdeki reflünün daha şiddetli seyretmesine yol açar. Kronik reflü sonrasında yemek borusunun alt ucunda oluşan daralma (peptik striktür) bu bölgede mekanik bir engel oluşturarak yutma güçlüğünün şiddetlenmesine neden olabilir. Manometri, pH monitoriazsyonu ve baryumlu grafilerle yapılan çalışmalar diyabetiklerin %63 ünde yemek borusunda fonksiyon bozukluğu olduğunu göstermesine rağmen hastaların ancak küçük bir kısmı yutma güçlüğü tanımlar.
Özellikle glisemik kontrolü kötü olan diabetiklerde sık görülen bir yemek borusu enfeksiyonu olan candidiasis (bir mantar enfeksiyonu) yutma sırasında ağrı hissedilmesine (odinofaji) ve yutma güçlüğüne neden olabilir.
Gastroparezi
Gastroparezi, mide boşalımını geciktirecek mekanik bir engel olmamasına rağmen mide boşalımının yavaşlaması ve gecimesidir, (bkz. Gastroparezi, mide felci). Özellikle katı gıdaların mideden boşalımı gecikmiştir. Diyabetik nöropatiye bağlı vagal tonus azalması (vagus; mideyi inerve eden ana sinir dalı) gastroparezinin gelişmesinde en önemli neden olarak kabul edilir. Nitrikoksit içeren inhibitör nöronların ve doğal pace maker hücrelerin (Cajal hücreleri) dejenerasyonu ve düz kas disfonksiyonu gastroparezi gelişiminde etkisi olduğu düşünülen diğer mekanizmalardır. Diyabetik hastaların %5 ila15 inde mide boşalım gecikmesine bağlanabilecek yakınmalar bulunur. Yapılan araştırmalarda tip 1 diyabetiklerin %65 inde ve tip 2 diyabetiklerin %30 unda mide boşalımında gecikme olduğu görülmüştür. Diyabetik gastroparezi, kadınlarda daha sık görülür. Glisemik kontrolü iyi olmayan (HbA1c seviyesi yüksek seyreden, >7g/dl), damar komplikasyonları (vaskülopati) gelişmiş ve 10 yıldan fazla diyabet öyküsü bulunan hastalarda gastroparezi gelişme riski daha fazladır. Erken doyma, üst karında şişkinlik hissi, bulantı,kusma ve karın ağrısı gibi belirtiler görülebilir. Kusmalar fışkırır tarzda olabilir ve genellikle 12-24 saat önce yenmiş olan gıdalar çıkarılır. Bozulmuş mide boşalımı kan şekeri kontrolünü güçleştirebilir. Gastroparezi geliştiği düşünülen diayabetik hastalarda tiroid fonksiyon testleri ve diğer metabolik parametreler (üre, elektrolitler vs.) kontrol edilerek özellikle karın ağrısı da bulunan hastalarda pankreas enzimleri (amilaz ve lipaz) ölçülmeli, safra yolları ve pankreas ultrasonograf yapılarak kontrol edilmelidir. Prodüktif dönemdeki kadın hastalarda gebelik testi ihmal edilmemelidir. Bu hastalarda kronik peptik ülser veya mide / duodenum veya pankreas tümörü gibi mide boşalımını geciktirebilecek diğer sebepler de gözardı edilmemelidir. Diabetik hastalarda kullanılabilecek antikolinerjik etkiye sahip bazı psikiatrik ilaçlar (antidepresanlar, sedatifler vb.), aleminyum içeren antasitler, beta adrenerjik reseptör agonistleri, kalsiyum kanal blokerleri, antiallerjik ilaçlar, sucralfat ve proton pompası inhibitörleri gibi mide ilaçları gastropareziye benzer belirtilere neden olabilirler.
Gastroparezi teşhisinde kullanılmak üzere birçok test geliştirilmiş olup, mide boşalım sintigrafisi, baryumlu mide-duodenum grafisi, antrodudenal manometri, MRI (manyetik rezonans görüntüleme), ultrasonografi, smart pill cam., elektrogastrografi ve C13 solunum testi bunlar arasında sayılabilir. Pratikte en sık tercih edilen yöntem mide boşalım sintigrafisidir. Bu yöntemde hastaya teknesyumla işaretli bir yumurta yedirildikten sonra 15dk aralıklarla ölçüm yapılarak 4 saat boyunca mide boşalımı değerlendirilir. 4.saat sonunda mide içinde %10 dan fazla retansiyon görülmesi gastroparezi ile uyumlu olarak kabul edilir.
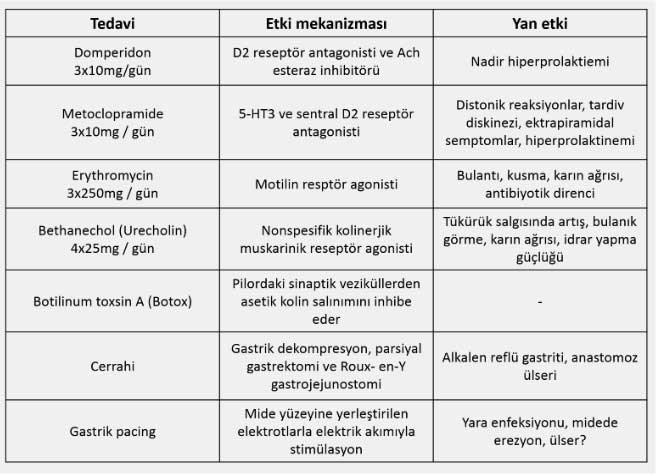
Gastroparezi tedavisinde iyi bir kan şekeri regülasyonu sağlanmasının yanısıra diyet değişiklikleri ve bazı ilaçlar (prokinetik ajanlar) yardımcı olur. Kan şekerindeki yükselmeler mide motilitesini bozarak ve boşalımı geciktirdiği için gastroparezili hastalarda iyi bir glisemik kontrol gereklidir. Gastroparezide genellikle sıvı gıdaların mideden boşalımı korunmuş olduğundan hastaların sıvı gıdaları tercih etmeleri, sık ve küçük öğünlerle beslenmeleri tavsiye edilebilir. Sigara mutlaka kesilmelidir. Yüksek miktarda fiber (lif) içeren gıdalar, yağlı yiyecekler ve alkol mide boşalmını geciktirdiğinden mümkünse tüketilmemelidir. Prokinetik ajanlar (mide ve bağırsaklarda motiliteyi uyaran ilaçlar) semptomların hafifletilmesinde yardımcı olabilir. Bu amaçla en sık tercih edilen ilaç bir dopamin reseptör antagonisti olan ‘domperidon’ dur. Kullanılabilecek bir diğer ajan ‘itoprid’ dir. İlaç iki farklı mekanizma ile prokinetik etki gösterir (dopamin reseptör antagonisti + asetilkolinesteraz inhibitörü). Gerek domperidon, gerekse itoprid düşük yan etki profilleri nedeniyle pratikte tercih edilen ilaçlardır ve mutlaka doktor kontrolünde kullanılmaları gerekir. Yan etkileri nedeniyle ‘metoclopramid’ ve ‘tegaserod’ çok gerekmedikçe tercih edilmemelidir. Aynı zamanda bir antibiyotik olan ‘eritromisin’ bazı hastalarda faydalı olabilir. Beta adrenerjik reseptör blokerleri (beta blokerler), kolinerjik ajanlar (betanechol) denenebilir. Bulantı hissinin fazla olduğu hastalarda promethazin ve ondansetron gibi bulantı kesi ilaçların (anti-emetikler) tedaviye eklenmesi gerekebilir.
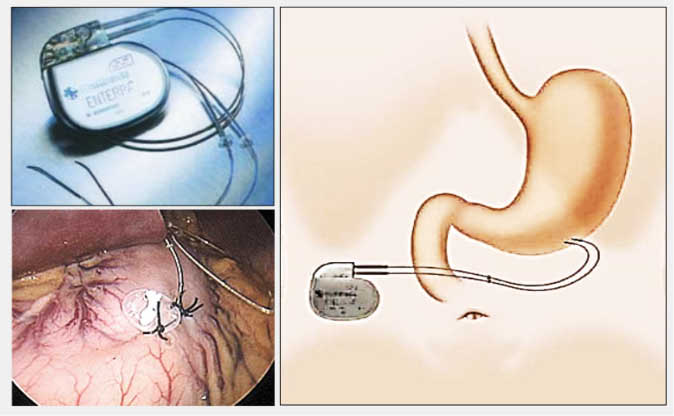
Tıbbi tedaviye dirençli olgularda mideye elektriksel uyarıcılar) yerleştirilmesi son yıllarda kullanılmaya başlanılan ve iyi sonuçlar alındığı bildirilen bir yöntem olarak ortaya çıkmıştır (Gastric pacing, gastic neurostimulation, Enterra, Medtronic incorp.). Cihazın elektrotları küçük bir cerrahi girişimle mideye implante edilmekte ve cilt altına yerleştirilen 5-6cm çapındaki programlanabilir bir nörostimülatör düzenli aralıklarla elektiriksel uyarı göndererek midede kasılma sağlamaktadır. Gastrik nörostimülasyon (Enterra) FDA tarafından onaylanmış bir yöntem olup tıbbi tedaviye dirençli vakalarda denenebilir (FDA; Amerikan gıda ve ilaç kullanım idaresi). Hastaların %5-10 kadarında midede erezyon ve enfeksiyon gelişmesi gibi komplikasyonlar görülebilmektedir.
Gastrik nörostimülasyon (Enterra)
Endoskopi sırasında mide çıkışına (pilor) botilunum toksin enjeksiyonu inatçı gastroparezi vakalarında denenebilecek bir diğer girişimsel yöntemdir. Tedaviye dirençli ve beslenme bozukluğu gelişen olgularda endoskopik yöntemle gastrostomi veya jejunostomi tüpü takılarak beslenme yapılması gerekebilir. İnatçı olgularda cerrahi olarak midenin bağırsaklara bağlanması şeklinde bir uygulama düşünülebilir (gastroenterostomi).
Gastroparezide tedavi seçenekleri![]()
İntestinal enteropati ve diyabetik ishal
İntesial enteropati ishal, kabızlık veya fekal inkontinans (dışkı kaçırma) gibi belirtilerin biri veya birkaçıyla kendini gösteren bir tablodur. Diyabetik ishal, kronik seyirli ve genellikle tekrarlayıcı karakterdedir. Genellikle kötü kontrollü ve uzun süren diyabette ortaya çıkar. Erkeklerde daha sık görülür. Karın ağrısı bulunabilir ancak genellikle hafiftir veya yoktur. Karın ağrısının belirgin olduğu olgularda kronik pankreatit veya intestinal iskemi (bkz bağırsakların damarsal hastalıkları) gibi ishale neden olabilecek başka patolojiler akla gelmelidir.
Diyabetik ishalin fizyopatolojisi (oluşum mekanizması) tam olarak bilinmemekle birlikte otonomik nöropatiye bağlı olarak bağırsak hareketlerinde oluşan hareket bozukluğunun sorumlu olduğu düşünülmektedir (dismotilite). Diabetik nötopatiye bağlı olarak bağırsak hareketlerinin ileri derecede yavaşlaması nedeniyle bağırsak içinde oluşan durgunluğun neden olacağı aşırı bakteri çoğalması (bacterial overgrowth) ishalden sorumlu başlıca mekanizmadır. Bakteriyel aşırı çoğalma durumunda oluşan safra asidi dekonjugasyonu ve yağ malabsorbsiyonu ishale yol açar. Bu olgularda antibiyotik tedavisi ile ishalin düzeldiği izlenir. Bağırsaklardaki staz yanında bazı olgularda azalmış sempatik aktiviteye bağlı olarak bağırsak hareketlerinde ve sekresyonunda artmay bağlı farklı mekaniamalarla da ishal gelişebilir.
Diyabetiklerde sorbitol gibi düşük kalorili tatlandırıcıların ve bazı suni tatlandırıcıların fazla miktarda tüketimi de ozmotik ishale neden olabilir. Diyabet tedavisinde sık kullanılan bir ilaç olan metformin de yüksek dozlarda alındığında ishal yapabilir ve bu durum pratikte sık görülen bir durumdur. İlacın kesilmesi veya doz azaltılması ile ishalin geçmesi tanıyı doğrular. Obez diyabetiklere kilo verdirmek amacıyla verilen ve bağırsaklardan yağ emilimini azaltarak etki gösteren ‘orlistat’ gibi ilaçlar yağlı ishale yol açabilir.
Diyabet aynı zamanda kronik pankreatitin geç döneminde ortaya çıkabilen bir komplikasyon olabileceğinden (Tip-3 diyabet) bu tür vakalarda ishal genellikle kronik pankreatite bağlı yağlı ishal (steatore) şeklinde seyreder. İshalle birlikte karın ağrısı da olan vakalarda mutlaka kanda pankreas enzimleri ölçülerek ve batın ultrasonografisi yapılarak pankreas kronik pankreatit yönünden kontrol edilmelidir. Bu vakalarda pankreas enzim preparatlarının ağız yoluyla kullanılması ishali azaltır (bkz. Kronik pankreatit).
Diyabetiklerde görülebilecek ve tekrarlayan kronik ishale yol açabilecek diğer bir hastalık mikroskopik kolittir. Mikroskopik kolitte kalprotektin gibi inflamasyon belirteçlerinin dışkıda atılımı artmıştır ve tanı kolonoskopi sırasında alınan biyopsi ile doğrulanır. İshal nedeniyle incelenen diyabetik hastalarda kolonoskopi yapıldığında kolon mukozası normal görünse bile mutlaka biyopsi alınmalıdır. Bazı hastalarda diyabete bağlı kolonik disfonksiyon sonucu (kalın bağırsaklardaki fonksiyon bozukluğu) gece gelen ve uykudan uyandıran ishaller görülebilir (noktürnal ishal).
Diyabetilerdeki ishal dışkı tutamama ile birlikte olabilir (anal inkontinans, fekal inkontinans). Fekal inkontinanslı olgularda anorektal disfonksiyon yaygındır ve uzun süreden beri diyabetik olan hastaların %20 sinde fekal inkontinans bulunur. Bu hastalarda yapılan testlerde rektal duyuda azalma ve internal anal sfinkterin otonomik disfonksiyonuna bağlı anal kanalda hipotoni gözlenmiştir.
Diyabetik ishalin tedavisinde öncelikle ishale yol açabilecek diğer hastalıklar ve kullanılan ilaçlar araştırılmalıdır. Kan şekeri regülasyonu ishalin azalmasına yardımcı olur. Staza bağlı aşırı bakteri çoğalması düşünülen olgularda ağız yoluyla alınan antibiyotikler fayda sağlayabilir. İshali şiddetli olan olgularda doktor kontrolü altında olmak şartıyla ishal kesici ilaçlar (opiat türevleri; atropin sülfat+Difenoksilat, lopermide vb.) kullanılabilir. Bu tür ilaçlar özellikle fekal inkontinansı olan vakalarda işe yaramaktadır. Bu tür ilaçlar nöropatisi belirgin olan olgularda toksik megakolona neden olabileceğinden dikkatli kullanılmalıdır (Toksik megakolon; bir çeşit kalın bağırsak felci).
Kabızlık
Diyabetik hastanın en sık görülen gastrointestial semptomu kabızlıktır. Tek başına olabileceği gibi ishalle alterne edebilir. Diyabetik hastaların %20 ila 40 ında kabızlık ve laksatif (dışkı yumuşatıcı ilaç) kullanma alışkanlığı bulunur. Patogenezi iyi aydınlatılmamıştır. Otonom nöropati nedeniyle kalın bağırsaklarda oluşan fonksiyon kaybı, anorektal senkronizasyon bozukluğu ve gastrokolik reflekste azalma gibi mekanizmaların kabızlığa neden olduğu düşünülür. Yapılan çalışmalarda şiddetli kabızlığı olan diyabetik hastalarda gastrokolik refleksin büyük ölçüde azaldığı veya kaybolduğu görülmüştür, (Yemek sonrasında mideden salgılanan bazı hormonlarla kalın bağırsakların uyarılması ve dışkılama hissinin oluşması gastrokolik refleks olarak adlandırılır). Diyabetik kabızlıkta hipotiroidi ve kabızlığa yol açabilecek ilaçların kullanımı mutlaka araştırılmalıdır. Kan şekeri regülasyonu, oral sıvı alımının artırılması, düzenli fizik aktivite, lifli gıdalarla beslenme gibi önlemler şikayetleri hafifletebilir. İnatçı olgularda prokinetikler, sorbitol ve laktuloz denenebilir.
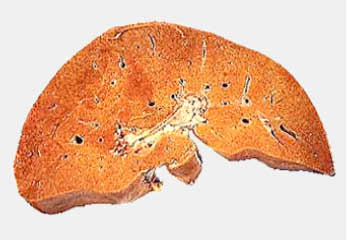
Non-alkolik yağlı karaciğer hastalığı
Non-alkolik yağlı karaciğer hastalığı (NAYKH) (bkz. Karaciğer yağlanması) alkol kullanma öyküsü bulunmayan bir kişinin karaciğerinde, alkol kullanımın oluşturabileceği patolojik bulguların ortaya çıkması ile karakterize bir hastalıktır. NAYKH nın nedeni tam olarak bilinmemekle beraber hastalık sık olarak tip-2 diyabetle birliktelik gösterir (NAYKH nın görülme sıklığı tip-1 diyabette %4-17, tip-2 diyabette %21-78 dir). Bazı olgularda NAYKH nın ilerlemesi sonucunda karaciğerde iltihabi aktivite gelişebilir (Non-alkolik steatohepatit) ve nadirde olsa ilerleyen süreçte karaciğer sirozu gelişebilir. İleri derecede obez diyabetiklerin hemen hepsinde değişebilen miktarlarda karaciğer yağlanması bulunur ve bunların hemen yarısında da steatohepatit saptanır. Karaciğer yağlanması olan diyabetiklerin çoğu asemptomatiktir. Bazı hastalarda karında sağ üst kadran ağrısı ve yorgunluk görülebilir. Hastaların büyük bir kısmında farkında olmadıkları hafif bir karaciğer büyümesi bulunur. Karaciğer fonksiyon testleri genellikle normaldir veya ALT ve AST seviyelerinde hafif artışlar olabilir. Hastaların %15-20 sinde serum ALP ve GGT seviyelerinde hafif artışlar gözlenebilir (bkz. Karaciğer fonksiyon testleri). Steatohepatit geliştiğinde karaciğer fonksiyon testlerinde daha belirgin bozulmalar başlar. Karaciğer fonksiyon testlerinde bozulma olan hastalarda viral ve otoimmun hepatit testleri, tiroid fonksiyon testleri ve transferin satürasyonu ölçümü yapılmalı ve karın ultrasonografisi çekilmelidir.
NAYKH prognozu değişken olabilir. NAYKH olan hastalar karaciğerdeki hasarlanma bakımından, tekrarlanan karaciğer biyopsileri yapılarak uzun süreli olarak takip edildiklerinde vakaların 1/3 inde histolojik bulgularda bir değişiklik olmazken 1/3 inde kötüleşme, 1/3 inde de düzelme olduğu görülmüştür.
NAYKH daki bu yağlı metamorfoz, diyabetin metabolik kontrolü sağlandığında genellikle geri dönüşümlüdür. Diyabetiklerdeki NAYKH da tedavinin temelini düzenli kilo verme (0,5-1kg/ hafta), iyi bir kan şekeri kontrolü (Hba1c <7g/dl) ve düzenli egzersiz oluşturur. Tedavide etkin olduğu gösterilmiş ilaçlardan biri metformin olup günümüzde de yaygın olarak kullanılmaktadır.
Diyabet ve hepatit C (HCV)
Diyabet hepatit C li hastalarda normal popülasyona göre daha sık görülür. Diyabet sıklığı normal popülasyonda %7,8 ve hepatit C dışı karaciğer hastalığı olanlarda %7,3 ken hepatit C li hastalarda bu oran %14,5 dir. İleri yaş, obezite, karaciğerde ileri derecede fibrozis varlığı ve ailede şeker hastalığı bulunma öyküsü hepatit C li hastalarda diyabet oluşma artıran risk faktörleridir. HCV tedavisi amacıyla kullanılan alfa-inrerferon da diyabet gelişimi ile birliktelik gösterebilir.
Diyabet ve siroz
Diyabetle seyredebilecek siroz nedenleri NAYKH, hemokromatoz (bkz. Hemokromatoz) ve hepatit C enfeksiyonudur. Sirozu ve diyabeti olan hastalarda insülin direnci belirtileri görülebilir ve kan şekeri regülasyonu için daha yüksek insülin dozlarına ihtiyaç duyulabilir. Sirozlu hastalarda hipersplenizm veya kanamalar nedeniyle kansızlık geliştiğinde Hba1c seviyeleri yanlış olarak olduğundan düşük bulunabilir. Karaciğerin glikoz depolama kapasitesi azaldığından sirozlu hastalar hipogilisemiye ve malnütrisyona meyillli olurlar (Hipoglisemi; kan şekerinin düşmesi). Bu nedenle diyabetik sirozlularda aşırı diyet kısıtlamalarından kaçınılmalıdır.
Diyabet tedavisinde kullanılan ilaçlardan thiazolidinedione gurubunda olanlar (Troglitazon) karaciğere toksik etki gösterdiğinden sirozlu diyabetiklerde kullanılmamalıdır.
Diyabet ve hemokromatoz
Diyabette idyopatik hemokromatoz görülme sıklığı iki kat artmıştır (normal popülasyonda 4/1000, diyabetik popülasyonda 9,6/1000). Fonksiyon testlerinde anormallik, eklem ağrısı ve aile öyküsü olan diyabetik hastaların transferin satürasyonları kontrol edilerek hemokromatoz aranmalıdır.
Safra Taşı
Diyabet hastalarında safra taşı oluşma sıklığı artmıştır. Otonom nöropatiye bağlı olarak safra kesesi kontraksiyonlarının (kasılmalarının) azalması ve safra içeriğinin değişerek taş oluşumuna yatkın hale gelmesi (litojen safra) safra kesesi taşı oluşumunu kolaylaştıran faktörlerdir. Hastaların çoğunlukla obez ve hiperlipidemik oluşu da bu riski artırır. Safra taşına bağlı pankreatit gelişme riski tip 2 diyabetlilerde diyabetik olmayanlara göre artmıştır. Diyabetik olmayan hastaların aksine asemptomatik (sessiz) safra kesesi taşı olan diyabetik hastalara elektif şartarda kolesistektomi yaptırmaları (safra kesesinin alınması) tavsiye edilmelidir.
Diyabet ve pankreas
Tip 2 diyabette ve matabolik sendromda pankresta yağlanma olabilir ve yağlanma lokal (fokal) olduğunda pankreas tümörünü taklit edebilir (pankreatik lipomatozis, pankreatik steatozis, nonalkolik yağlı panreas). Obez ve yaygın aterosklerozu (damar sertliği) olan diyabetiklerde daha sık görülür. Diyabeti olmayan bireylerde de pankreatik steatoz olabilir. Otopsi çalışmaları obez olmayan bireylerin %7 sinde, obez bireylerin de %19 unda pankresta yağlanma olabileceğini göstermiştir. Pankreas yağlanması genellikle bir yakınma oluşturmaz ve başka bir nedenle yapılan ultrasonografide tesadüfen saptanır. Pankreas enzimleri normal seviyelerdedir. Pankreas adacık hücrelerinde (pankreasta insülin salgılayan beta hücrelerinin bulunduğu adacıklar, Langerhans adacıkları) yağ birikimi bu hücrelerden insülin sekresyonunu azaltır. Bu durum insülin direnci olan obez bireylerde ortaya çıkan aşırı insülin gereksiniminin karşılanamaması halinde tip-2 diyabet gelişimini bir dereceye kadar açıklayabilir. Pankreas yağlanması nonalkolik karaciğer yağlanması varlığının da kuvvetli bir göstergesidir.
Tip-2 diyabeti olan hastaların %15 inde hafif – orta derecede panreas ekzokrin yetersizliği görülür (Pankreasın üreterek bağırsağa boşalttığı sindirim enzimlerini salgılamasındaki yetersizlik). Bu durum genellikle bir klinik belirti vermez. Ekzokrin yetersizlik şiddetli olduğunda yağlı dışkılama ve ishal görülebilir. Kronik pankreatitte durum farklıdır. Kronik pankreatitli hastalarda hastalığın ileri evrelerinde diyabet ortaya çıktığından (tip-3 diyabet) bu hastalarda kronik pankreatite bağlı yağlı ishal sık görülür.
Kaynakça
- Krishnan B, Babu S, Walker J. et al.: Gastrointestinal complications of diabetes mellitus. World J Diabetes 2013; 4(3), 51-63.
- Bekele, G. and Kabadi, U.M. (196).Gastrointestinal manifestations of diabetes melitus. Int. J. Diab. Dev. Countries, 16, 54-58.
- Shakil A, Church R,Rao SS.Gastrointestial complications of diabetes. American Family Physician Web site at aafp.org/afp. 2008.
- Bourgeois C, Guerci B. Comment faire le diagnostic et comment traiter une gastroparésie chez le diabétique ? Confrontations EndocrinologieDiabétologie Sud-Franciliennes, Médecine Clinique endocrinologie diabète Mars – 2007.
- Verma AR, Papalois V. Experimental and Clinical Transplantation (2011) 3: 159-164